健康
原文:HEALTH
| 作者:E. Glen Weyl, Audrey Tang and ⿻ Community | 譯者:唐鳳 Audrey Tang, 周宜蔓 Gisele Chou
在過去的 75 年裡,人類的全球預期壽命增加了 25 歲,大大超過了之前的 1 萬年。就人類繁衍生息的這些進步是通過衛生系統或生物醫學的應用而實現的而言,它們主要是通過集中傳播一種客觀主義的健康和醫療模式(見〈03-01 活在⿻世界〉)而實現的。這些模式(如「熱帶醫學(tropical medicine)」)是在幾個世紀的帝國和殖民統治中發展和完善起來的,但在 20 世紀中葉聯合國,特別是世界衛生組織(WHO)成立後,這些模式在世界範圍內的實施速度迅速加快:
- 1967 年,世衛組織啟動了天花強化根除計劃,13 年後,天花被宣佈在全世界根除。
- 1974 年,世衛組織制定了擴大免疫計劃,15 年後,一套基本抗原的全球覆蓋率從 10% 上升到 80%。
2000 年,《千禧年宣言》的簽署進一步推動了全球衛生客觀主義的發展勢頭,八項目標的其中三項(4、5、6)體現了具體的衛生目標,另外三項(1、2、3)則是健康的直接決定因素:
- 2002 年,全球抗擊愛滋病、肺結核病和瘧疾基金成立,20 年後,撒哈拉以南非洲 80% 的愛滋病毒感染者接受了抗逆轉錄病毒療法(全世界 75%)。
- 2000 年,疫苗聯盟(Gavi)成立,利用一套新的抗原迅速提高了嬰兒覆蓋率,到 2020 年,2000 年的兒童死亡率降低了一半以上。
- 最後,通過監督和政治支援,2020 年的孕產婦死亡率比 2000 年降低了三分之一。
然而:
- 與健康相關的可持續發展目標(SDGs),包括疫苗接種率的進展停滯不前或出現倒退 [1]。
- 世界上仍有一半人口無法獲得組合型基本醫療服務 [2]。
- 災難性和貧困化的自付醫療費用影響著數億人 [2:1]。
- COVID-19 疫苗存在著嚴重的不平等現象,在世界一些主要地區,接種疫苗的人口不超過 40%[3]。
- 心理健康服務「投資嚴重不足」[4]。
- 氣候災害有可能壓垮公衛系統 [5]。
- 全球一半的過早死亡是由非傳染性疾病造成的 [6],每年造成的損失超過 2 兆美元 [7]。
- 有些國家只有 3% 或更少的人口能夠獲得基本的輔助技術(輪椅、步行器、手杖、假肢、眼鏡、白手杖和助聽器)[8]。
與過去的成功不同,眼前的這些挑戰,僅僅靠生物醫學或基於公衛系統的解決方案是無法克服的:我們不僅需要轉變我們對健康和醫療保健的概念,還需要轉變我們對衛生技術的概念。
多元醫療機構的重要性
在我們關於健康的多元、分散式和關係概念中(圖 1),世界仍然需要醫生、護士和其他衛生工作者執行他們慣常的服務;就像它需要衛生設施和實驗室,以及疫苗、藥物和醫療器械一樣。但它需要的不止於此:還需要賦予個人及多元宇宙共同構建健康能動性的權力。珍妮佛·普拉·拉格(Jennifer Prah Ruger)將健康能動性理解為,促進個體能夠根據自己的健康利益行動的能力[9]。雖然這是一個好的開始,但我們將健康主要視為是新興的、多量度的、可嵌入式的與複雜的(參見〈03-01 活在⿻世界〉):
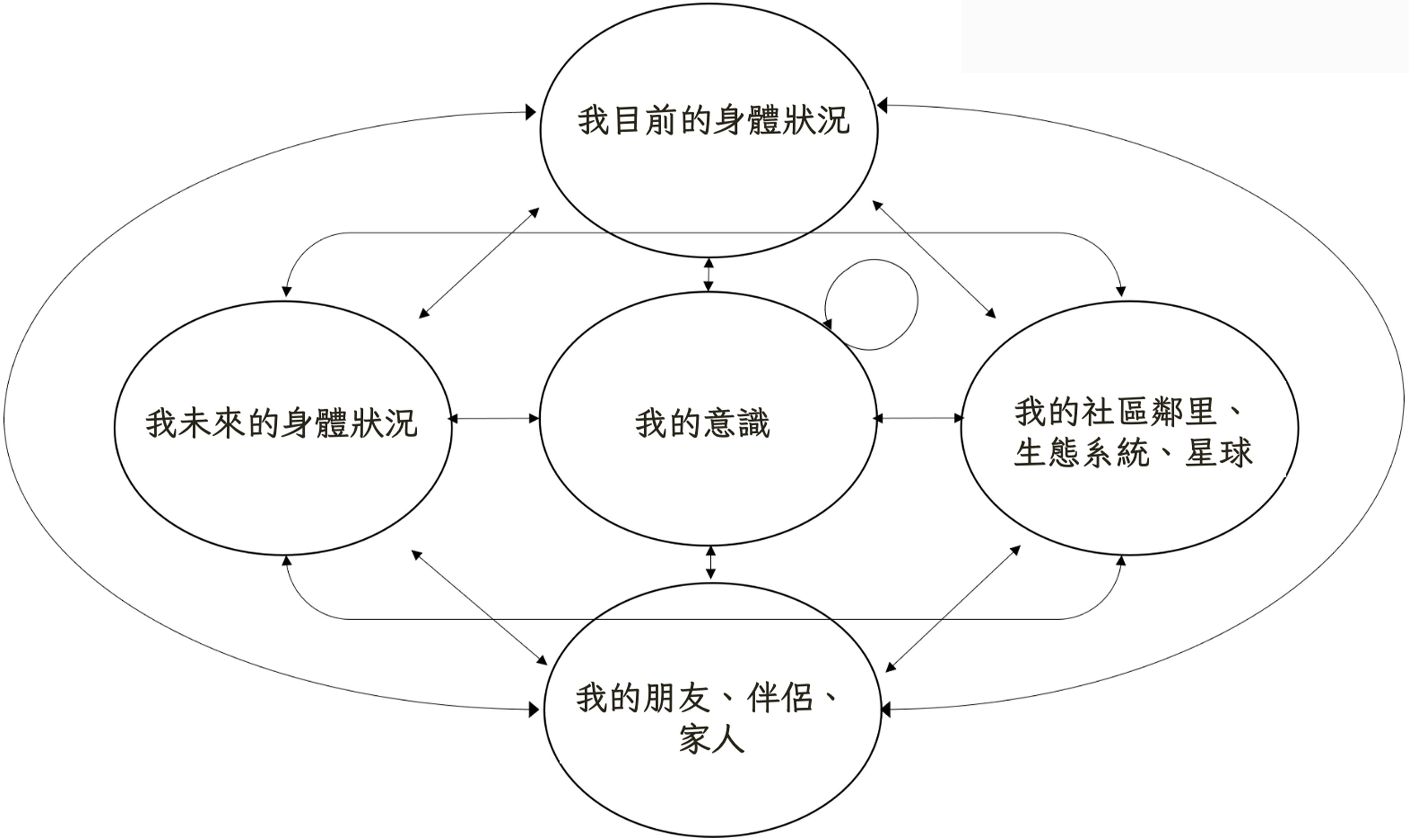
Figure 1. 健康的關聯概念
阻礙健康成長的因素
阻礙健康領域取得進一步變革性進展的因素可歸納為以下幾點:
- 缺乏資金
- 市場缺失
- 協調失敗
- 各種規模的社群缺失
- 不一致的誘因措施
- 缺乏有利的服務
然而,阻礙因素之間沒有硬性的界限,解決方案必須是突發的、多量度的和複雜的(正如問題一樣);現有的方法大多是臨時補丁,陷入了過時思維的泥潭,停滯不前和冷漠無情的局面大多無人反對。然而,如果我們能夠成功解決這些阻礙因素,全球健康預期壽命至少再延長 20 年是指日可待的,上文提到的這些「烏雲」即使不是全部,也會消散很多。我們接著舉例說明。
多元宇宙如何解決差距問題
重新構想醫療保險
從理論上講,健康保險是一種由面臨不平等健康風險的人們共同支付醫療費用的制度。在存在風險的情況下,「保險」就是任何旨在使福利隨著時間的推移趨於均衡的行動。請注意,在健康保險的概念中,有兩個保險功能:i)預付和 ii)風險共擔。預付是謹慎儲蓄的另一種說法(「未雨綢繆」),保險價值顯而易見。風險共擔的理由則更為微妙。只要個人在風險方面的變化趨向獨立,這些變化就會平滑化總體福利,從而使保險人的存在成為可能:代理人與個人簽訂合同,定期收取保費,並在發生保險事件時支付偶然的保險金。
保險還有第三種對社會至關重要的功能:從境況較好的人向境況較差的人進行再分配 [10],這需要另一種形式的統計獨立性。也就是說,如果個人的保險費與其健康風險無關,那麼保險就是再分配的:低風險的個人為高風險的個人提供部分收益。再分配是一種純粹的保險功能,只要那些健康情況較差的人是在實際上無法預測的情況下健康情況較差的。如果不滿足這一條件,那麼只要不利情況通常被認為是不可預測的,那麼再分配仍然是一種有效的保險功能 [11]。事實上,政府的許多稅收和支出政策,不僅是衛生方面的,還有慈善機構和利他主義者的支出,都是後一種意義上的保險形式:它們表達了一種共同的信念,即出生在特定的司法管轄區、社會經濟階層或家庭環境中,或具有特定的遺傳稟賦,是缺乏可預測性的(例如,從羅爾斯最初的立場來看 [12])。
健康保險在預付、風險共擔和再分配方面的實踐各不相同。競爭市場中的私人保險面臨著這樣一個問題:擁有更多資訊的保險人可以通過降低收費來吸引低風險的個人,這使得非歧視性的保險人只有「逆向選擇」[11:1]。因此,市場經濟中的私人醫療保險往往會淪為精算資訊的醫療儲蓄計劃(即沒有風險共攤或再分配),而在這個邏輯的極限,美國健康儲蓄帳戶(HSA),是由個人自行管理的,例如在美國 [13]。
這使得健康儲蓄帳戶失去了大部分保險價值,包括謹慎儲蓄的價值,因為個人無法在沒有精算資訊的情況下校準儲蓄率。在最極端的情況下,國家醫療保險由政府一般收入提供資金,並通過強制性和普遍性的授權來實施,體現了預付、風險共擔和再分配這三個要素。問題是,私人醫療保險和國家醫療保險都已殭化為意識形態的兩極,既不能反映保險機制的潛在多樣性,也不能反映當地環境和需求的實際多樣性。事先沒有理由期望社會團結只以兩種刻板的形式出現,因此也沒有理由期望社會團結在保險中的表現形式應該是刻板的。
事實上,私人或國家醫療保險的主要替代形式是社會健康保險,這種形式曾在古羅馬會社中使用(會社成員相互委託,共同維護自身利益)。現代形式的社會醫療保險也強調社區對其成員的醫療費用承擔共同責任,因此,雇主(以前是行會,如中世紀德國的knappschaften)與其他行為者(如國家)的集體繳款(通常不進行風險調整)是對個人(通常是風險調整後的預付款)的補充。儘管私人醫療保險幾乎隨處可見,但世界上大多數健康系統主要採用社會或國家保險模式。有點令人困惑的是,目前在健康融資方面的辯論不贊成以下做法(典型的社會健康保險):i)通過扣減工資來徵收工資稅,從而為醫療費用提供資金;ii) 將權利僅限於那些通過正規部門繳納此類費用的人。儘管這些批評有其可取之處,但在多元宇宙專案的背景下,審視社會保險模式的歷史淵源也是有益的:在某種合理的意義上,那些共用一個職業或僱主,因而傾向於共用一套共同信仰和價值觀的個人,應該表現出一種特別強烈的團結意識(艾彌爾·涂爾幹(Émile Durkheim)自相矛盾地稱之為機械)。
多元產品與網絡產品相似,但其規模取決於使用者/生產者網絡規模:大不一定好。多元產品建立在多元公眾所體現的不同規模和形態的共同信念力量之上(見 〈04-02 結社和多元公眾〉)。值得注意的是,健康保險的社會模式始於「結社(association) 」這一事實,即為共同信念的實現創造共享空間,不受全面的公共監督,並由多元機制提供資金(見〈05-07 社會市場〉、〈06-00 從⿻到現實社會〉)。因此,在多元主義的宇宙中,醫療保險的保費可以直接用來簽訂合約,以提供干預措施,創造健康所需的條件,而不只是支付治療疾病或虛弱的服務費用 [14]。這樣一來,健康保險可能會更像人壽保險,而且正如漢森所指出的,沒有充分的理由將兩者分割開來,也有充分的理由不將兩者分割開來。從根本上說,這樣的保險基金可以作為一個互助會,促進共同創造健康,而不僅僅是恢復健康:不僅是「健康的身體裡有健康的頭腦」,而且是健康的家庭和社群裡有健康的人(見上文圖 1)。與國家健康保險一樣,健康生產社會優先考慮預付費、風險共擔和再分配,但在不一定與管轄範圍相關的多個層面進行。
在某些情況下,成立健康生產協會的目的,可能是確保提供清潔水源、衛生設施或充足的營養(如聯合國開發計劃署、聯合國水資源或世界糧食計劃署),或應對瘧疾、愛滋病毒或結核病等全球性傳染病(如全球基金),或為低收入國家的兒童購買疫苗(如 Gavi)。但對於生活在富裕國家的人來說,健康生產社會可能會通過教育和社會支援(如 Strava 模式的線上社群)來促進健康機構,以抵制普遍存在的健康不良決定因素,如吸煙、酗酒、食用超加工食品和燃燒化石燃料。儘管這四種風險因素相加,每年造成全球兩千多萬人死亡 [15],即其致死率是 COVID 最初致死率的兩倍,但仍沒有證據表明我們對商業決定的流行病採取了相應的應對措施。缺乏行動並不是因為技術障礙,而是因為精神和社會障礙。多元宇宙技術原則上,可以通過加強隱私保護的技術(見〈04-02 結社和多元公眾〉)來擺脫公共(即國家)和私人(即商業)的控制,從而實現加密安全,並在必要時實現匿名合作,例如 pol.is 或 Gov4Git(見〈06-01 從⿻到現實社會〉)。多元技術還能使健康領域的集體行動在正確的規模下進行,通過基於健康問題的共同經驗而有組織地出現的附屬原則,通過圍繞一套標準的健康影響指 標而調整的資金池來實現(我們將在下一節討論健康影響)。
然而,在當前環境下,支援健康服務的資助者發現或參與提供醫療保健服務或為健康繁榮創造條件的各種組織的能力有限;健康干預措施的實施者或其受益者發現和獲取相關資金流的能力也有限。多元宇宙衛生協會不會取代現有的機構,如國家衛生系統、國際衛生機構或私人衛生慈善機構,但它們將在宏觀、中觀和微觀層面填補一個重要的「知/行」空白。所有早期形式的「保險」,不僅僅是健康保險,都涉及預付費、風險共擔和再分配,這些都是由具有共同信仰的人們共同完成的,他們聯合起來生產特定的「公共產品」。
無論是專業性的,如各行各業的可靠服務,還是宗教性的,如節日和慶祝活動的遵守、中世紀frith行會對社會秩序的維護,或是羅馬collegia和中世紀德國knappschaften對殘疾和死亡福利的支付。以生產正和(positive-sum)社會產品為基礎的社交媒體社群,如這些歷史上的例子,迄今為止仍主要停留在理念層面,或許被大規模的網路虛假資訊所掩蓋,這些虛假資訊鼓吹與健康背道而馳的集體行動,並由此產生了失權、懷疑和停滯(例如,自 COVID-19 事件以來,疫苗接種猶豫情緒的大規模上升)。利用多元技術重塑行會精神,在職業、地點和親屬之間架起橋樑,為健康行動服務,將為人類的健康繁榮開闢新的道路。
健康影響標記化
在本討論中,產出是健康服務的直接結果(如接種疫苗的人);結果是最終預期結果(如通過降低發病率或死亡率風險避免死亡);影響是結果對整個世界產生的連鎖反應(如未來出生的孩子)。因此,「影響力」是一種開源商品:受益者可將其用於任何用途(圖 2)。雖然影響是醫療衛生服務的因果效應(例如,一個本來會死亡的孩子沒有死亡,後來成為了父母),但影響並不是醫療衛生服務的主要預期效應。醫療服務的主要預期效果是降低發病率或死亡率風險,正如我們所看到的,這是一種保險功能。
醫療服務產生非市場交易的結果(例如,通過保險功能,挽救的生命和更健康的生命)以及市場交易和非市場交易的影響(例如,通過開源功能,出售更多工作力和更多時間與朋友相聚),因此存在一個會計問題:很難衡量結果的價值(例如,挽救生命的價值),但往往更難衡量相關影響的價值。
因此,由於衛生專案的全部社會價值實際上從未計算在內,更不用說獲取或進行交易了,許多雙贏的衛生投資仍然受阻。實際上,這只不過是公共產品問題的翻版,這個問題導致了衛生籌資體系的導向,即亡羊補牢:由於結果主要是非市場交易的,而影響是分散的、不可預測的,擴大規模的成本也很高(因為其固定成本很高,見〈05-07 社會市場〉中關於報酬遞增的討論),因此,有利於衛生的干預措施儘管具有普遍公認的價值,但卻不是一項有吸引力的投資。在國際層面上,情況更是如此,這也解釋了為什麼在衛生領域取得的變革性成功僅限於一開始提到的那些例子,而且往往需要(在一半以上的例子中)定製的國際融資和治理機制。
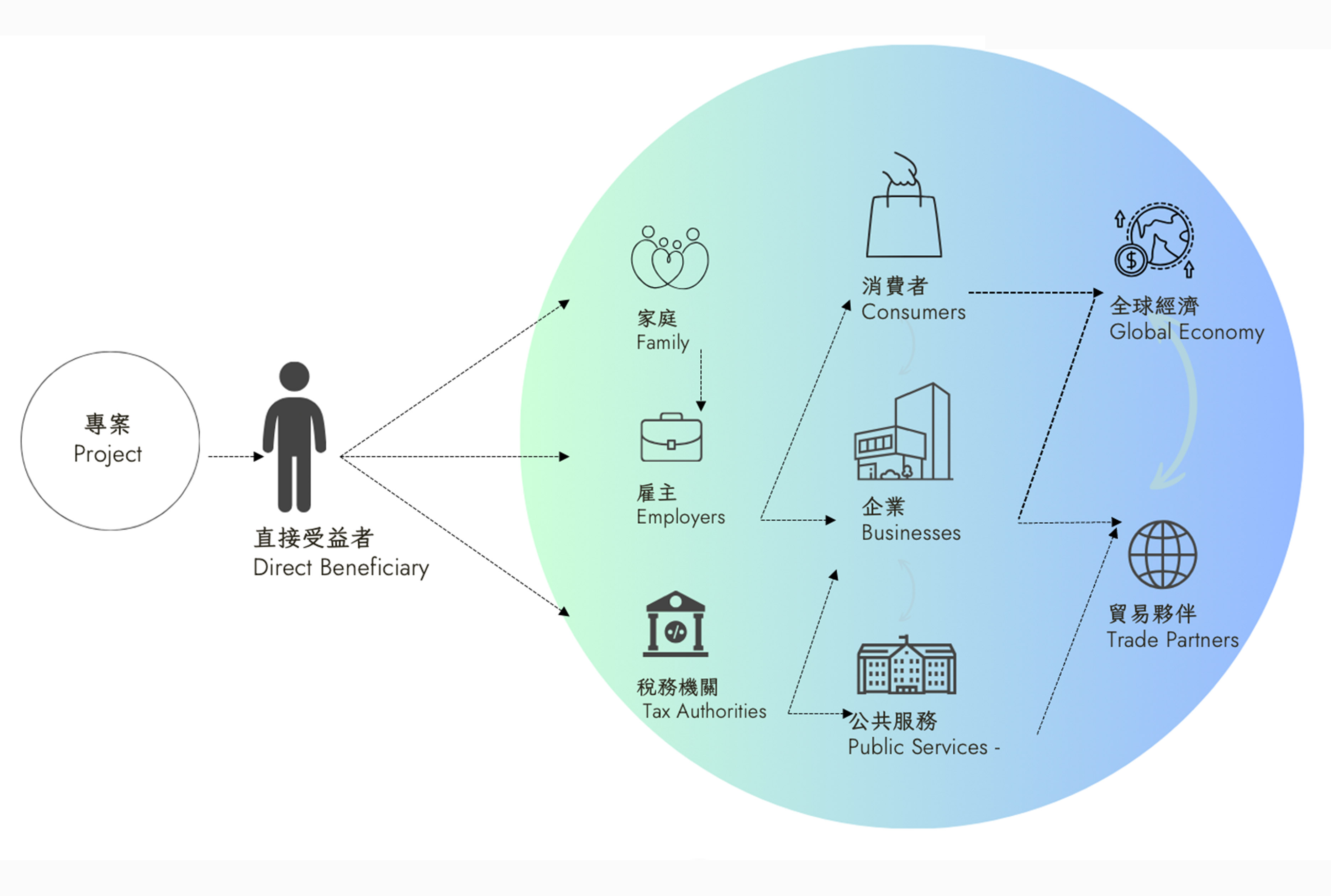
圖 2. 產生影響的多元途徑
例如,全球基金聲稱 20 年來挽救了 4,400 萬人的生命,累計支出費用為 554 億美元,外加約 60 億美元的運營成本。這些資金主要來自國家徵收的稅款,這些稅款在連續幾輪 「充資」中彙集起來,由各國政府(和一些慈善機構)承諾提供支援。據統計,這種規模的死亡率風險降低的保險價值中值約為 200 萬億美元,全球基金的投資回報率(未貼現)超過 3,000:1。因此,如果全球基金能夠獲得其所產生成果的保險價值的一小部分,它將成為當今世界上最有價值的實體之一,人人都想購買它的股票。事實上,世界上每個人都已經擁有全球基金的股份;不幸的是,這些股份是不可交易的資產,作為純粹的公共性進行分配,對成本和收益都沒有區分或劃分(即誘因不相容)。我們每個人都以自己的方式受益,這不僅是因為全球愛滋病毒、結核病和瘧疾發病率降低所帶來的保險價值,而且還因為世界上原本會死亡的 4400 萬人所產生的衍生影響,例如,低收入和中等收入國家的收入從 2002 年的每年 6 萬億美元增加到 2022 年的每年 36 萬億美元(按不變美元計算)。因此,除了巨大的保險價值外,還有額外的重要影響價值。影響價值的一個組成部分是實際收入的增加;然而,還有其他一些影響是可以客觀衡量的,但卻難以估價,例如在社會角色中的更好表現。然而,許多主觀影響甚至在原則上都難以衡量,更難以估價(如幸福家庭)。因此,如果能以可交易的方式體現和獲取健康投資一小部分開源價值,就有可能使全球基金成為世界上對私人資本最具吸引力的投資專案。如何實現這種誘因相容性?[16]
首先不僅要體現和獲取醫療專案的保險價值(即降低死亡率和發病率的風險),還要體現和獲取其廣泛社會影響的部分開源價值。保險價值和開源價值可以代幣化(即作為可交易數位證書的一部分,對可驗證的專案描述資料進行編碼)。數位證書利用了現有的、基於結果和影響的框架,但也結合了定製的驗證功能(即「神諭機」)和眾包驗證功能。對於後者,可以利用預測性投票(見〈04-02 結社與多元公眾〉)或類似技術,讓參與者對數位證書(即代幣)的成果和影響價值進行賭注,以完善對保險和開源價值的事前估計。這樣一來,參與者就擁有了健康專案成果和影響價值的實際數位股份。因此,希望將影響「分叉」為衍生用途的使用者可以持有獨立的股份(即提供私人抵押),以賭注其分叉所能創造的未來價值。代幣可以(通過購買、轉讓或獎勵)分配給資助者、實施者和受益者。因此,所有健康專案都能獲得混合融資,而無需複雜的談判或大量的啟動成本。
第二,通過開放影響力池(圖 3)協調分散的資助者和實施者,解決現有健康融資的不足之處。制定開放式協調標準,解決現有醫療資金提供者的弊端。代幣可用於參與專案或資金池的管理。專案可分配與捐款掛鉤的代幣。
圖 3. 開放影響力池
代幣可用於參與治理、交易和投資、交換特定服務或為其他專案提供資金(圖 4)。
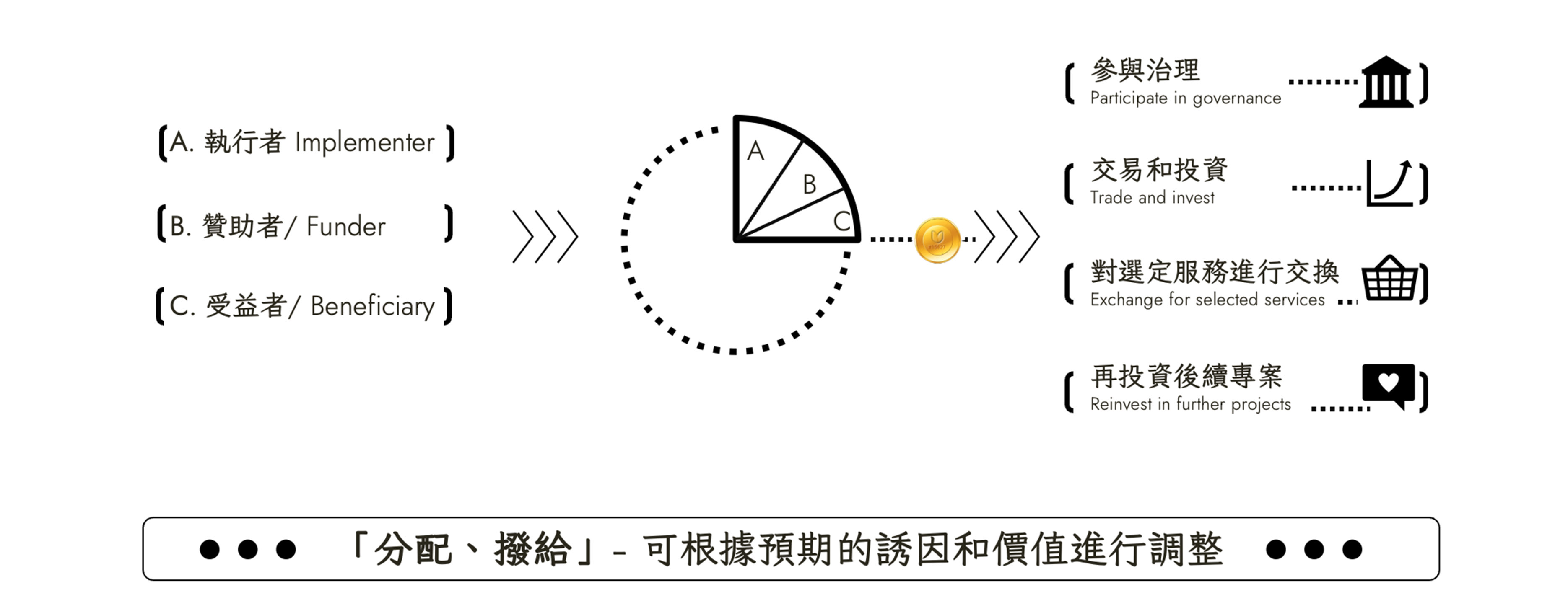
圖 4. 參與者交易、交換、並重新投資
第三,通過使用應用生態系統使人工流程正規化和自動化。利用技術促進健康生產,減少摩擦成本,降低融資和治理的高門檻。代幣可以捆綁交易,使購買健康影響就像交易碳信用額度一樣簡單。代幣可再投資於專案或用於購買選定的(標準化)健康服務。價值可與特定專案掛鉤,也可彙聚成區塊,從而支援多層次(「碎形」)健康影響市場的發展(圖 5)。
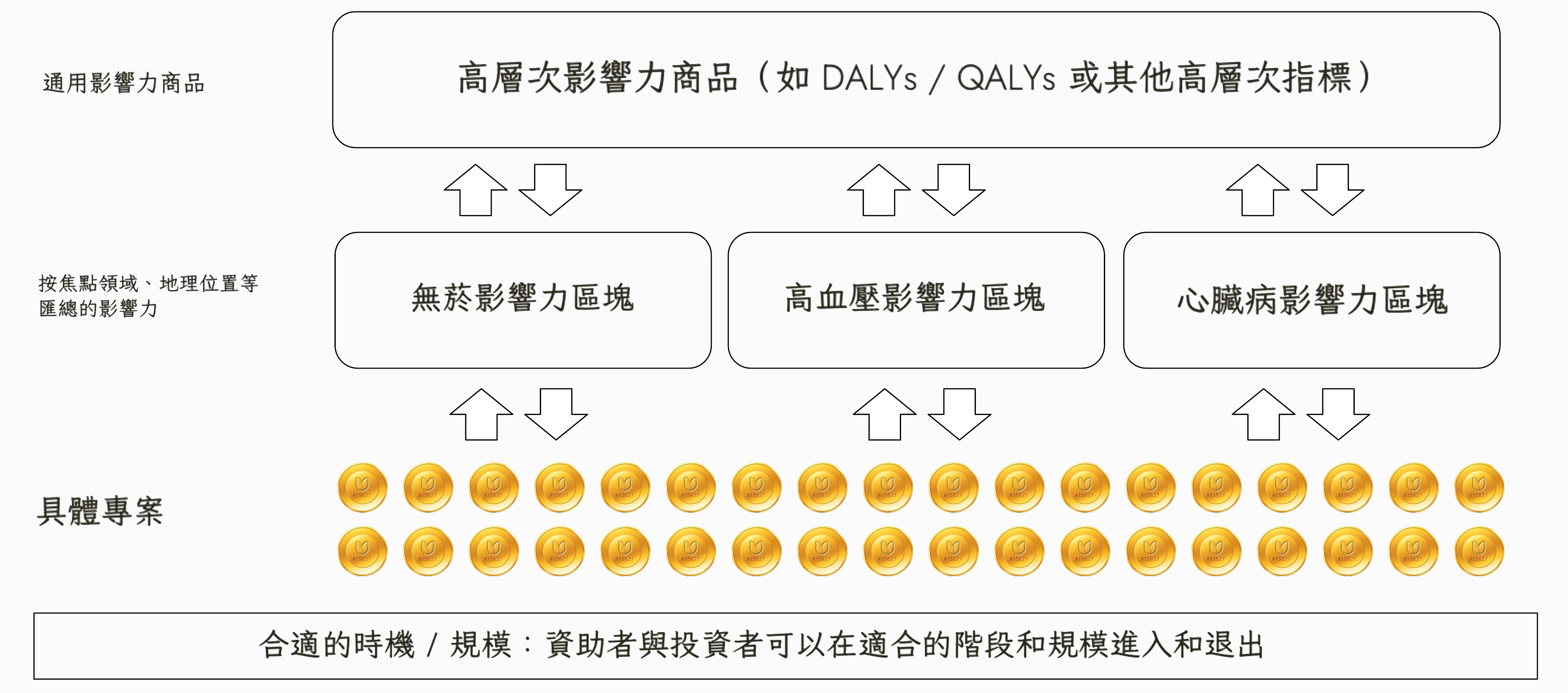
圖 5. 多層次影響力池的標準化
通過共用意識決策增強健康機構的能力
在當前的衛生籌資安排下,資金提供者(提供資金)與實施者(提供管理及技術訣竅)或受益者(結果的「目標人群」,可能還有影響)之間沒有直接聯繫。目前的系統試圖通過使用宣傳協定以及相應的傳播、媒體和公共關係服務來解決這些認識上的差距。這些服務共同代表了信任、感激、尊重和體貼的一些集中類比。然而,感性敘述的框架並沒有被視為一個涉及所有利益相關者的共同專案,而是偏向於集中化行動者的特定需求,這些行動者擁有必要的資源,可以對專門的公共關係、媒體和傳播活動進行大量投資。因此,聯網、建立關係和知識交流(主要是單向的)都是為了服務於那些擁有巨大市場和非市場力量的人的利益(比較〈05-07 社會市場〉)。此外,這些活動需要高度定製化和「量身定做」,而它們本可以根據一套社群確定的標準正規化。
公平誘因分享利益
醫療保險包括:為降低死亡率或發病率風險的醫療服務預付費用的集合機制,其中包含靈活的利益和風險再分配要素。利益共用尤其困擾著混合融資協定,這些協議承諾從追求利潤的私人行為者,自那裡調動額外的資金來源;然而,現有的安排非但沒有調動新的資金來源,反而傾向於允許私人投資者獲取公共去風險化的利益,卻很少或根本沒有提供財政誘因,以確保直接(或間接)受益者的積極參與,或獎勵利益相關者和參與者的承諾,例如生物、行為或其他服務。開放式影響池,允許包括受益人本身在內的各方廣泛參與治理,因此,通過以可預測的方式將受益類別產品化(例如,基於定義的結果和影響的可交易收益),還可以獲得更廣泛的收益權,從而更公平地分配風險和收益,並有助於促進關鍵多元主義產品的大規模生產。
健康行動的參與式管理
民主原則要求健康干預措施的所有利益相關者(部分包括資助者、中介機構、實施者和受益者)都應能夠選擇加入一套參與式和透明的治理程式,如二次投票(見 〈05-06 ⿻投票〉),這些程式允許根據地位和價值觀的比例(某種函數)發表意見。目前,共同決策過程需要經過艱苦的努力,花費巨大。
如果不投入大量資金,資助者對實施者的戰略和活動幾乎沒有影響力。受益者通常被視為資助者和實施者行動的被動接受者(即「目標」),在專案中幾乎沒有發言權。混合融資和社會企業投資解決方案尚未制定一套讓利益相關方和參與者參與的核心標準。多元基礎建設可作為清晰的解決方案,將治理方案與融資工具相結合。圍繞多元財的大量開發工作涉及設計資料本體,以代表並捕捉成果和影響(如 HyperCerts、開源觀察者、以太坊認證服務),同時還要解決協作治理的需求,來擴大圍繞成果和影響生產的協調,甚至是難以衡量的成果和影響(如 Gitcoin Grants、Optimism Collective,以及本書)。
促進衛生合作的審議工具
本世紀已經發生了 6 次大流行病。在 COVID-19 出現的這種情況下,有一條原則非常突出:公共衛生政策必須在基本事實存在巨大不確定性的情況下制定。例如,在 2020 年初,我們知道我們面臨著兩個重要的未知數:
Q1. 開發有效的 COVID 疫苗需要多長時間? Q2. 社會是否能接受社交距離等必要措施?
在英國和其他許多國家一樣,我們對這兩個問題的答案都大錯特錯,造成了災難性的後果。例如,英國的政策制定者堅信(儘管沒有充分的理由)Q1 的答案是「至少 18 個月」,Q2 的答案是「否」。事後我們才知道,2020 年 3 月對問題 1 的正確回答是「約 5 個月」,而當時對問題 2 的正確回答顯然為「是」。
然而,由於沒有齊心協力去瞭解這些事實的已知或者能合理推測的資訊,人們得出了錯誤的結論,而這些錯誤的直接結果是:實施社交距離措施方面拖延了太長的時間。事實上,在英國拖延的時間太長了,以至於人們和組織本身—在沒有明確指導的情況下—在 2020 年 3 月 13 日就開始實施廣泛的社交距離措施,這比英國當局的正式要求整整早了十天。
如果使用線上工具,如在各種協作、審議、投票或預測市場(即「治理」)技術(見第 5 節「民主」)上維護的專家徵詢 [17] 資料庫,「群眾智慧」的力量就會成倍增長,如 2020 年 3 月 10 日至 23 日期間在英國看到的情況。事實上,從長遠來看,比 「正確制定政策 」更重要的是保持社會凝聚力以及公眾對政策制定者的參與和信任,因為如果沒有這些,「政策」很快就會變得毫無意義。臺灣走的是一條截然不同的道路,政府迅速支援公民主導的行動,例如跟蹤口罩供應情況。通過迅速授權公民主導的線上倡議(HackMD、g0v、pol.is),臺灣能夠在不實行中央控制、尊重隱私的情況下,將當地語系化知識和背景知識作為多元主義的力量加以利用。臺灣的體制外方法非常成功,現已制度化。有了這些截然不同的例子,在下一次新型流行病期間,政策肯定不會是流行病學專家閉門磋商的唯一領域或特權。多元技術將被廣泛用於集體行動的大規模制定和協調。
通過 AI 以人為本重新設計醫療管理
幾乎在世界上的每一個地方,健康保健都是通過源自殖民國家的模式進行管理的,通常是其各自帝國中心的管理形式的一面鏡子,但附加了「發展」的使命。然而「發展」一詞通常是攫取殖民地資源的捷徑,同時又聲稱是為了殖民地的利益。王權統治下的印度就是一個典型的例子,但這種故事在任何地方都可以找到。美國國際開發署(USAID)的前身(即美國國際援助署)、英國殖民地發展公司以及法國境外領土經濟與社會發展投資基金(FIDES)都採取了「經濟增長是聖杯,外國投資和國際借貸是通往增長之路」[18] 的政策,只要它們涉足衛生領域。結果自然是好壞參半。不過,在一些前殖民地區,特別是在加拿大和澳大利亞,殖民主義後繼管理當局正在做出協調一致的努力,學習土著人的衛生和保健模式,按照土著社區的價值觀共同管理保健和其他醫療服務,並允許土著人自決解決方案。由於這些實驗仍然少之又少,大型語言模型似乎是一個很有前途的工具,可以利用這些實驗中產生的大量分散的文本資料,對醫療保健管理系統進行解釋、批評、重新想像,並最終進行重新設計,使其更加符合其他文化價值體系。正如在〈05-01 後符號交流〉中所討論的,組織甚至整個文化所持有的「觀點」(儘管是分散的)可以表現為「個人」,其「合成智慧」可以在實時互動中進行查詢,或者可以讓其負責按照非殖民主義模式,設計與誘因相容的醫療保健和干預措施。
用於健康和醫療保健的生物識別技術
腦計算機介面(BCIs,見〈05-01 後符號交流〉)並非科幻小說中的未來幻想,而是常用的熟悉物品。通常的操作系統是感覺和運動器官。眼鏡和助聽器是低比特率的計算設備,通過感覺器官與我們的大腦介面(單向,或僅寫入);手杖、拐杖和輪椅是低比特率的機械計算機,通過感覺器官和運動器官的仲介與大腦雙向介面(讀寫)。數位輔助設備,如智慧手機或便攜式電腦,是比特率(略高)的設備,通過感覺 - 運動系統(通常是視覺、聽覺和精細運動系統)的中介,與大腦(讀寫)進行介面互動,也可通過語音(如語音識別)、認知(如驗證碼)和記憶(如密碼)等高階功能領域進行介面互動。這些 「BCI」通過一系列輸出入設備進行互動,包括鍵盤、(觸摸)螢幕和其他各種讀寫介面。對許多人來說,這種較高傳輸率的數字計算工具已成為「做人」不可或缺的一部分:失去智能手機的人都知道,這種經歷會造成嚴重的殘疾。
如果堅持認為這些設備現在不是我們(超人類)人格不可分割的一部分,那將是徒勞的 [19]。這些技術的常見應用形式包括移動醫療(如簡訊提醒、可穿戴設備、接觸追蹤工具)、遠端醫療和遠端保健(如虛擬骨折診所 [20])以及電子醫療(如數位健康記錄)。自然而然,更多互動模式和更高比特率輸送量的趨勢將對健康產生重要影響,特別是對視覺、聽覺、行動、自我護理和語言障礙,尤其是通過擴展現實(XR)服務(見下節)。生物醫學工程已經開始實施在細胞水準(即仿生學)上連接假肢設備的計劃 [21],而生物識別(BCI)則有望在認知、情感和體驗水準上實現這種連接,例如,在語言和交流障礙、增強(或保持)記憶等認知功能方面的強大應用,以及幾乎可以肯定的是,在抑鬱和焦慮等常見精神疾病以及成癮性疾病的衝動控制方面的新型應用。在〈05-01 後符號交流〉一書中,我們讀到“[BCIs] 的未來發展可以使思想、情感和經驗直接從一個頭腦分享到另一個頭腦,從而實現前所未有的互動。正如我們在下一節中討論的,這對於心理健康應用尤其重要。
利用 XR 技術建設健康社群
延展現實(XR)技術或沉浸式技術包含一整套工具,透過準完整的感官、運動、認知和關係/人際工具箱,提供生物識別服務。迄今為止,在醫療領域的應用都是非人際的,用於為醫療工作者提供降低風險的醫療培訓,就像飛行員使用飛行模擬器一樣。然而,我們可以很自然地想像將基於健康的 XR 遊戲化,以誘因和獎勵學習複雜的認知、關係和行為技能(如自我保健、自我洞察和自我管理),以及一套類比人際應用(參見〈05-02 沉浸式共享實境〉)。與上述例子類似,透過模擬和真實的社交互動,可以為身心障礙者打開新的視野,而沉浸感較弱、輸送量較低的傳統輔助技術,則無法解決這些問題。
利用巨量資料和神經網路輔助診斷和治療
人類放射技師在一生的工作中,最多可以查看和解釋一百萬次診斷成像掃描。雖然這足以讓人成為診斷常見疾病的專家,但神經網路可以在數量級更大的資料集上進行訓練,從而在診斷罕見疾病方面勝過人類解讀。當然,人類可能會專門研究這些病症,並致力於查看許多罕見圖像的集合,但對多元技術的需求就會變得更加迫切:如果沒有許多圖像中心的既定共享資料做法,似乎無法想像如何編製罕見病症的大型診斷資料庫。在這種情況下,我們也會看到一些分散的多樣性小塊,這些小塊在標記方面顯示出「親和性」,而這些標記無法僅僅根據地點、職業或親子關係等傳統變數組織成低熵小塊(見〈05-00 協作技術與民主〉);在這種情況下,必須找到另一種組織原則,而在線技術顯然是一種解決方案。這些技術還需要尊重隱私和保密性,這既是規範原則,也是法律原則。各種形式的隱私強化技術(〈04-02 結社與多元公眾〉),如零(或低)知識證明,允許在不過度共用的情況下可靠地共用特定種類的資訊。
也就是說,即使知道自己的資訊被第三方實體獲取並從中獲利,許多人可能仍然認為加入在線 Web2 社群能帶來凈收益。如果在隱私和效用之間不用權衡呢?如果獲取醫療服務不會對個人隱私造成無限期的或有責任呢?醫療管理資料對每個人來說都是「安全」的,直到系統因網路釣魚攻擊等原因被駭客入侵:從長遠來看,我們都會面臨 Web2 系統的資料盜竊問題。重新思考醫療實踐(為患者自身利益而需要患者資料)和醫學研究(為他人利益而需要患者資料),以便從根本上建立加密原則,是 web3 專案的重要組成部分,對健康具有重要影響:毫無疑問,今天有些疾病仍然致命,只是因為我們沒有建立這樣的應用程式。從診斷的例子延伸開來,作為病人病歷一部分的各種醫療記錄(如入院、治療、出院)是有關護理和治療結果的潛在巨大資訊來源,這些資訊不僅高度分散、無序,而且在一系列特定和受限的醫療法律環境之外幾乎無法查詢。如果有辦法提取微弱或高度混雜的信號,作為新的因果關係洞察力的基礎,生成式基礎模型也許是唯一可能做到這一點的技術。僅憑醫療實踐和結果的變化,原則上就可以識別和提取相關的反事實,就像在人口層面的回歸不連續設計。
未來展望
鑒於目前健康生產不足所「遺留」的巨大價值,我們認為,多元技術勢必將越來越多地被用於以下方面:
- 為公衛事業的資助者、實施者和受益者釋放連續不斷的價值。
- 吸引更廣泛的健康資助者、實施者和受益者群體,他們希望與新的機制合作,圍繞健康產品的資助和生產進行協調。
- 增強資助者、實施者和受益者,建設以健康為導向的實踐社群的能力。
- 確保資金提供者、實施者和受益者以互惠、對稱和公平的方式,管理共同創造的衛生資產。
- 促進國際、地區和地方在共同創造健康方面開展新形式的合作。
- 開啟人類(和超人類)健康運作的新途徑。
如此一來,上述阻礙因素(缺乏資金、市場缺失、協調失敗、社群缺失、誘因機制不一致,以及缺乏有利的服務)將被克服,烏雲也將消散。
The Sustainable Development Goals Report: Special Edition, United Nations, 2023. ↩︎
Tracking universal health coverage: 2023 global monitoring report. Geneva: World Health Organization and International Bank for Reconstruction and Development / The World Bank; 2023. ↩︎ ↩︎
https://ourworldindata.org/explorers/coronavirus-data-explorer?zoomToSelection=true&facet=none&uniformYAxis=0&country=OWID_AFR~OWID_EUR~OWID_SAM~OWID_ASI~OWID_OCE~OWID_NAM&pickerSort=asc&pickerMetric=location&hideControls=false&Metric=People+vaccinated&Interval=Cumulative&Relative+to+Population=true&Color+by+test+positivity=false. ↩︎
World mental health report: transforming mental health for all. Geneva: World Health Organization; 2022. ↩︎
Marina Romanello, Claudia di Napoli, Carole Green, Harry Kennard, Pete Lampard, Daniel Scamman et al. The 2023 report of the Lancet Countdown on health and climate change: the imperative for a health-centred response in a world facing irreversible harms, Lancet, 402: 2346–94, 2023. ↩︎
https://www.who.int/news-room/fact-sheets/detail/noncommunicable-diseases. ↩︎
https://ncdalliance.org/why-ncds/financing-ncds. ↩︎
https://www.who.int/news-room/fact-sheets/detail/assistive-technology. ↩︎
Jennifer Prah Ruger. Health and Social Justice. New York: Oxford University Press, 2010. pp. 276. ↩︎
In his 1991 Lindley Lecture, the philosopher Derek Parfit distinguished a novel theory of ethics, in contrast to either utilitarianism or egalitarianism, which he called "the priority view". Its main tenet is that the worse off have a special claim on resources. Prioritarianism (before the term) has been used by economists in the analysis of social welfare functions ('optimal taxation') since at least the 1970s. Prioritarianism is not usually considered - as it is here - as a form of insurance. ↩︎
Kenneth J Arrow. Uncertainty and the welfare economics of medical care, American Economic Review, 53(5):941-973, 1963. ↩︎ ↩︎
John Rawls. A Theory of Justice, Cambridge, MA: Harvard University Press. Revised edition, 1999. ↩︎
See https://www.healthcare.gov/glossary/health-savings-account-hsa/. ↩︎
Robin Hanson. Buy Health, Not Health Care, Cato Journal 14(1):135-141, Summer 1994. ↩︎
Anna B Gilmore, Alice Fabbri, Fran Baum, Adam Bertscher, Krista Bondy, Ha-Joon Chang, et al. Defining and conceptualising the commercial determinants of health, Lancet 2023; 401: 1194–1213. ↩︎
In 2023, two of the contributors to this chapter created a Swiss-registered Association with the name Unexia that is pursuing the measures described here with a range of UN and other partner organizations. ↩︎
Roger M Cooke. Experts in uncertainty: opinion and subjective probability in science, Oxford, 1991. ↩︎
Laleh Khalili. Woke Capital, London Review of Books, 45(17), 7 September 2023. ↩︎
Donna Haraway, "A Cyborg Manifesto: Science, Technology, and Socialist-Feminism in the Late Twentieth Century," in Simians, Cyborgs and Women: The Reinvention of Nature (New York; Routledge, 1991), pp. 149-181. ↩︎
GH Anderson, PJ Jenkins, DA McDonald, R Van Der Meer, A Morton, M Nugent, LA Rymaszewski. Cost comparison of orthopaedic fracture pathways using discrete event simulation in a Glasgow hospital. BMJ Open. 2017 Sep 7;7(9). ↩︎
L Frossard, S Conforto, OC Aszmann. Editorial: Bionic limb prostheses: advances in clinical and prosthetic care. Front. Rehabilit. Sci., 2022. ↩︎